- Over ons
- Onderzoek
Onderzoek

Diepgaand onderzoek naar het ontstaan van type 1 diabetes
Dankzij gulle schenkingen aan het Hippo & Friends type 1 diabetesfonds en de vzw Hippo and Friends kan het diabetesteam onder leiding van prof. dr. Chantal Mathieu, prof. dr. Kristina Casteels en prof. dr. Pieter Gillard diepgaander onderzoek verrichten naar het ontstaan van type 1 diabetes, wat op termijn kan leiden tot gerichtere behandelingen van patiënten en hopelijk ook tot het voorkomen van de ziekte. Aan de KU Leuven werken we samen met diverse internationale groepen en industrie om sneller tot aanwendbare resultaten te komen. Daarnaast werkt het diabetescentrum nauw samen met UZ Leuven zodat basisonderzoek sneller kan vertaald worden in klinische studies. Een grote focus wordt gelegd op translationeel onderzoek dat de link maakt tussen 'bench' en 'bedside'. Er zijn verschillende onderzoekslijnen o.a. het RNA- en eiwitonderzoek in menselijke cellen wil nieuwe biomerkers vinden om type 1 diabetes sneller en beter op te sporen en op te volgen maar ook om deze chronische ziekte te voorkomen en te behandelen. Dit zijn ambitieuze doelstellingen maar we gaan voor niets minder dan een wereld zonder type 1 diabetes. Daarnaast coördineert het KU Leuven team INNODIA, één van de grootste Europese consortia die werken rond type 1 diabetes. Op deze manier is er onmiddellijke beschikbaarheid aan menselijke stalen van patiënten en hun familiale bloedverwanten voor het translationeel onderzoek.

Onderzoek naar immunologische biomerkers
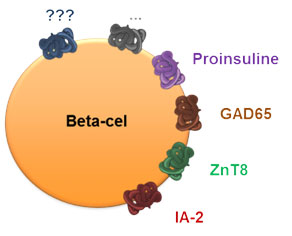 Het onderzoek naar immunologische biomerkers voor het vroegtijdige opsporen maar ook voor een gerichtere behandeling van type 1 diabetes bereikt kruissnelheid. Sommige van deze biomerkers, zoals autoantilichamen, zijn goed ingeburgerd maar zijn onvoldoende gevoelig om het heterogene ziekteproces in verschillende individuen te onthullen.
Het onderzoek naar immunologische biomerkers voor het vroegtijdige opsporen maar ook voor een gerichtere behandeling van type 1 diabetes bereikt kruissnelheid. Sommige van deze biomerkers, zoals autoantilichamen, zijn goed ingeburgerd maar zijn onvoldoende gevoelig om het heterogene ziekteproces in verschillende individuen te onthullen.
Het eiwitonderzoek in menselijke insuline-aanmakende beta-cellen richt zich op het vinden van eiwitten die in de insuline-aanmakende beta-cellen veranderen o.i.v. ontstekingsreacties (inflammatie) of andere soorten stress en daardoor zelf bijdragen tot het uitlokken van foutieve immuunreacties tegen de beta-cel. Sommige van deze veranderde eiwitten verplaatsen zich naar het celoppervlak waardoor de beta-cellen zichtbaarder worden voor het afweersysteem (link). Deze bevindingen werden eerst in muizen met type 1 diabetes en later bij type 1 diabetespatiënten vastgesteld. Recent werde heel nieuwe technologieën in het diabetescentrum geintroduceerd. Single-cell RNA-sequencing maakt het mogelijk om per cel naar het ganse transcriptoom te kijken. Daarnaast worden met nieuwste flow cytometrie-toestellen de immuuncellen gekarakteriseerd tijdens het volledige ziekteproces. Op deze manier hopen we nieuwe inzichten in het ziekteproces te verkrijgen en deze te vertalen naar nieuwe behandelingswijzen.
Neutrofielen
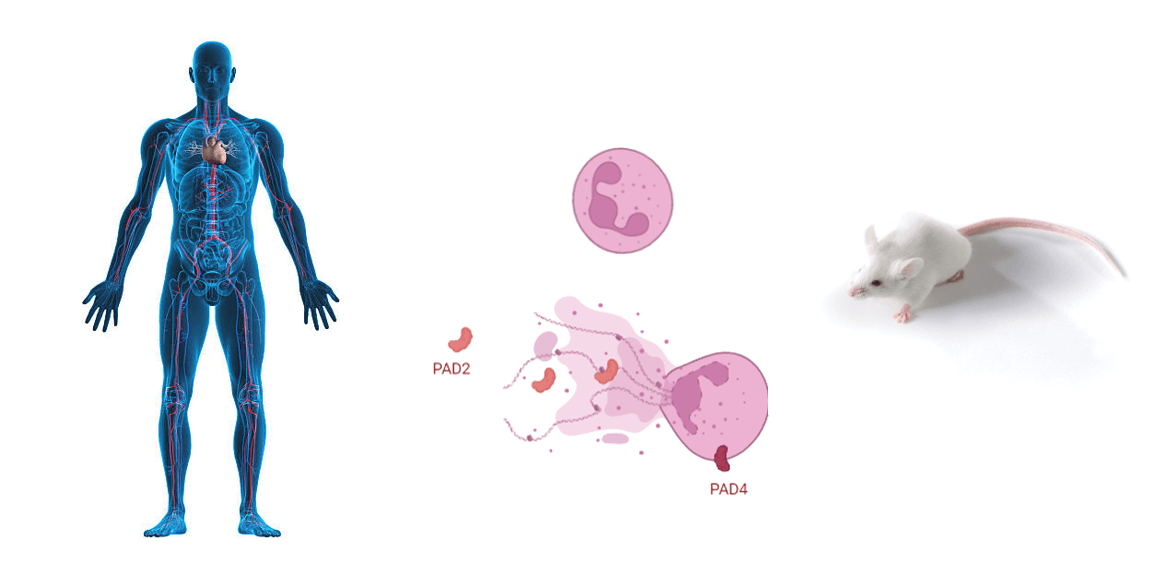 Momenteel wordt aangenomen dat type 1 diabetes voornamelijk wordt veroorzaakt door het adaptieve afweersysteem en meer bepaald door de beta-cel-specifieke auto-reactieve T cellen. Deze dringen de eilandjes van Langerhans in de pancreas binnen waar ze een ontstekingsreactie uitlokken welke resulteert in influx van andere afweercellen en de productie van chemokinen, cytokinen en andere moleculen. Recent is er belangstelling ontstaan voor de rol van neutrofiele granulocyten in het ziekteproces van type 1 diabetes op basis van studies met patiëntenstalen en muismodellen van type 1 diabetes. Het is echter onduidelijk hoe neutrofiele granulocyten bijdragen aan het ontstaan en verder verloop van de ziekte. Ook zijn er gegevens uit andere auto-immuunziekten die aantonen dat neutrophil extracellular traps (NETs) een belangrijk rol spelen in het ziekteverloop van deze ziekten. Een NET is een soort kleverig web van DNA-slierten. Een neutrofiel kan dit web uitgooien om bacteriën te vangen. Helaas kunnen niet alleen bacteriën neutrofielen aanzetten tot het maken van NETs, maar ook stoffen in het bloed van personen met auto-immuunziekten kunnen NETs activeren. In het diabetescentrum aan de KU Leuven worden neutrofiele granulocyten van mensen en muizen met type 1 diabetes fenotypisch en functioneel gekarakteriseerd met nieuwste technologieën. Hoe communiceren of interageren deze cellen met het adaptieve afweersysteem en hoe kunnen nieuwe inzichten bijdragen aan de ontwikkeling van preventieve en curatieve behandelingswijzen?
Momenteel wordt aangenomen dat type 1 diabetes voornamelijk wordt veroorzaakt door het adaptieve afweersysteem en meer bepaald door de beta-cel-specifieke auto-reactieve T cellen. Deze dringen de eilandjes van Langerhans in de pancreas binnen waar ze een ontstekingsreactie uitlokken welke resulteert in influx van andere afweercellen en de productie van chemokinen, cytokinen en andere moleculen. Recent is er belangstelling ontstaan voor de rol van neutrofiele granulocyten in het ziekteproces van type 1 diabetes op basis van studies met patiëntenstalen en muismodellen van type 1 diabetes. Het is echter onduidelijk hoe neutrofiele granulocyten bijdragen aan het ontstaan en verder verloop van de ziekte. Ook zijn er gegevens uit andere auto-immuunziekten die aantonen dat neutrophil extracellular traps (NETs) een belangrijk rol spelen in het ziekteverloop van deze ziekten. Een NET is een soort kleverig web van DNA-slierten. Een neutrofiel kan dit web uitgooien om bacteriën te vangen. Helaas kunnen niet alleen bacteriën neutrofielen aanzetten tot het maken van NETs, maar ook stoffen in het bloed van personen met auto-immuunziekten kunnen NETs activeren. In het diabetescentrum aan de KU Leuven worden neutrofiele granulocyten van mensen en muizen met type 1 diabetes fenotypisch en functioneel gekarakteriseerd met nieuwste technologieën. Hoe communiceren of interageren deze cellen met het adaptieve afweersysteem en hoe kunnen nieuwe inzichten bijdragen aan de ontwikkeling van preventieve en curatieve behandelingswijzen?
Immuuntherapie
Via onze darm wordt ons afweersysteem blootgesteld aan een grote diversiteit aan eiwitten afkomstig uit ons ingenomen voedsel of van bacteriën in onze darm (darm- of microflora). Ingenomen eiwitten lokken geen immuunaanval uit en dit fenomeen wordt ‘orale tolerantie’ genaamd. In samenwerking met Precigen ActoBio wordt in het diabeteslaboratorium aan de KULeuven onderzocht hoe via een genetisch gemodificeerde melkzuurbacterie (Lactococcus lactis) eiwitten die eigen zijn aan de insuline-aanmakende beta-cellen aan het afweersysteem van de darm kunnen gepresenteerd worden. Er wordt verwacht dat het lichaam deze eiwitten gaat tolereren en dus hopelijk ook de ganse beta-cel. Met deze benaderingswijze kan het ziekteproces in proefdieren met type 1 diabetes in 2 op de 3 gevallen permanent gestopt worden (link; link). Op basis van deze resultaten is eind oktober 2018 een eerste klinische studie van start gegaan in mensen met een nieuwe diagnose van type 1 diabetes (link). Momenteel wordt onderzoecht of iedereen met deze therapie gebaat kan zijn en hiervoor zijn gevoelige biomerkers nodig die kunnen voorspellen wie positief zal reageren op de therapie.
©Precigen ActoBio, Zwijnaarde (Gent), België
Vitamine D
 Vitamine D is een klassiek vitamine én hormoon. Zonlicht is onze voornaamste bron van vitamine D. Ons lichaam kan het zelf aanmaken in de huid onder invloed van zonlicht. Een klein gedeelte komt uit onze voeding. Naast de gunstige effecten op ons beendergestel weten we dat vitamine D ook belangrijk is voor o.a. de werking van de alvleesklier én het afweersysteem. Vitamine D beschermt de insuline-aanmakende beta-cellen tegen ontstekingsreacties en heeft een gunstige invloed op het afweersysteem, o.a. het opwekken van ‘regulatoire’ immuuncellen die het evenwicht in het verstoorde afweersysteem in type 1 diabetes herstellen (link; link). Ons onderzoek heeft wetenschappers aan het LUMC in Nederland geïnspireerd en momenteel loopt een eerste klinische celtherapie met vitamine D in mensen met type 1 diabetes. Het KU Leuven team toonde ook aan dat oraal vitamine D de ontwikkeling van type 1 diabetes in muizen deels voorkomt. Het onderzoek met vitamine D richt zich voornamelijk op het verstaan hoe dit vitamine het afweersysteem kan veranderen en heropvoeden. Als we dit begrijpen, kunnen we mogelijks met veel gerichtere medicijnen dezelfde veranderingen teweegbrengen. Voldoende reden dus om vanaf nu minstens 1 keer per dag een 15-tal minuten even in de zon te gaan wandelen maar niet overdrijven natuurlijk!
Vitamine D is een klassiek vitamine én hormoon. Zonlicht is onze voornaamste bron van vitamine D. Ons lichaam kan het zelf aanmaken in de huid onder invloed van zonlicht. Een klein gedeelte komt uit onze voeding. Naast de gunstige effecten op ons beendergestel weten we dat vitamine D ook belangrijk is voor o.a. de werking van de alvleesklier én het afweersysteem. Vitamine D beschermt de insuline-aanmakende beta-cellen tegen ontstekingsreacties en heeft een gunstige invloed op het afweersysteem, o.a. het opwekken van ‘regulatoire’ immuuncellen die het evenwicht in het verstoorde afweersysteem in type 1 diabetes herstellen (link; link). Ons onderzoek heeft wetenschappers aan het LUMC in Nederland geïnspireerd en momenteel loopt een eerste klinische celtherapie met vitamine D in mensen met type 1 diabetes. Het KU Leuven team toonde ook aan dat oraal vitamine D de ontwikkeling van type 1 diabetes in muizen deels voorkomt. Het onderzoek met vitamine D richt zich voornamelijk op het verstaan hoe dit vitamine het afweersysteem kan veranderen en heropvoeden. Als we dit begrijpen, kunnen we mogelijks met veel gerichtere medicijnen dezelfde veranderingen teweegbrengen. Voldoende reden dus om vanaf nu minstens 1 keer per dag een 15-tal minuten even in de zon te gaan wandelen maar niet overdrijven natuurlijk!

